网页标题:
证据:非酒精性脂肪肝疾病成中华民族健康灾难,高脂饮食+草甘膦致非酒精性脂肪肝疾病
12、非酒精性脂肪肝疾病成中华民族与全球人类健康灾难,“高脂饮食+草甘膦残留”确凿致非酒精性脂肪肝疾病
三、证据
1、《环境污染与毒理学通报》1979年6月发表尼日利亚Ibadan大学生物化学系学者研究确认:“已表明,伴随草甘膦中毒的症状包括直肠温度升高、窒息性抽搐和严重僵死”、“该项研究提出的结果表明,当反应介质缺乏磷酸盐受体时,单次腹膜内给药草甘膦5小时后,草甘膦提高了从大鼠肝脏分离的线粒体的耗氧率。”
证据01(1979年6月):《环境污染与毒理学通报》(Bulletin of Environmental Contamination and Toxicology)发表尼日利亚Ibadan大学生物化学系Olufunso Oet al.《草甘膦对体内大鼠肝线粒体的影响》确认:
业已表明,伴随草甘膦中毒的症状包括直肠温度升高、窒息性抽搐和严重僵死(OLORUNSOGO 1976)。 鉴于这些迹象也是由许多化合物引起的,干扰与线粒体中的能量代谢过程有关(DIECHMANN et ai, 1942, PIESS and FIELD 1948, BUFA et ai. 1963, PARKER 1965),尝试研究草甘膦对肝脏线粒体能量守恒过程的体内作用。
该项研究提出的结果表明,当反应介质缺乏磷酸盐受体时,单次腹膜内给药草甘膦5小时后,草甘膦提高了从大鼠肝脏分离的线粒体的耗氧率。这些线粒体的呼吸控制率也降低了。在60 mg / kg时,该参数至少降低了40%。氧化磷酸化的部分反应被认为是偶联机理的可逆性和多步性质的反映。
氧化磷酸化的重要部分反应是腺苷三磷酸酶(ATPase)活性,该活性通常由二硝基苯酚和其他解偶联剂刺激。
由于草甘膦对无ADP呼吸的增强作用及其对从草甘膦中毒大鼠肝脏获得的线粒体的ADP刺激呼吸的抑制作用,因此研究了除草剂对ATPase活性的影响。
呈现的结果表明,用除草剂处理过的动物的肝脏中ATPase活性增强。在草甘膦中毒的动物的肝线粒体中,常见的两个或三个位点底物的脱氢酶活性也略有增强。这些发现表明线粒体氧化磷酸化的解偶联可能是草甘膦中毒的主要病灶。
Olufunso Oet al., Effect of glyphosate on rat liver mitochondriain vivo, Bulletin of Environmental Contamination and Toxicology, 1979 Jun;22(3):357-64.
Olufunso Oet al.,草甘膦对体内大鼠肝线粒体的影响。
环境污染与毒理学通报。1979年6月;22(3):357-64.
https://link.springer.com/article/10.1007/BF02026955
2、经更严格同行审查后由《欧洲环境科学》2014年6月再次出版法国科学家塞拉里尼《草甘膦除草剂农达与抗草甘膦转基因玉米的长期毒性》:“在雄性处理组中,肝淤血与坏死比对照组高2.5到5.5倍... 雄性大鼠的死亡主要由于严重的肝肾功能不全引起”。
证据02(2014年6月):法国科学家塞拉利尼教授领衔《草甘膦除草剂农达与抗草甘膦转基因玉米的长期毒性》2012年9月发表在《食品与化学毒理学》(FCT),但是在力挺转基因学者发动的持续抨击与诽谤运动后2013年11月遭刊物总编撤稿。经更严格同行审查后由《欧洲环境科学》再次出版的法国卡昂大学生物研究所、意大利维罗纳大学神经学、神经心理学、形态系Gilles-Eric Séralini et al.团队该项研究确认:
背景:对抗草甘膦除草剂转基因玉米(饮食中11%与更多)、种植时喷洒或者不喷洒草甘膦除草剂农达,以及仅饮水含草甘膦除草剂农达完整成分(含草甘膦及其辅佐剂的草甘膦除草剂农达0.1 ppb),对老鼠健康的影响,进行了两年试验。该项研究构成对孟山都未获得这种转基因玉米商业化释放前进行的一项喂饲90天研究的跟踪调查研究,使用孟山都的研究相同老鼠品种、每组同量动物数量,对同样数量老鼠分析了各种生物化学指标。
我们的研究代表对于这些物质的头一项长期慢性研究,对观察中发现包括肿瘤在内的情况进行了时间顺序性报告。因而,该项试验原本并没有设计作为致癌性毒理学研究。我们对于所观察的34种器官报告了的主要发现,对大部分器官在11个时间点观察了56个指标。
结果:生物化学分析确认非常显著的肾慢性不足,对所有处理组雌雄皆如此;发生改变指标中76%与肾脏相关。在雄性处理组中,肝淤血与坏死比对照组高2.5到5.5倍。在雌鼠中,所有的处理组死亡率比对照组通常高1.3至2.3倍,而且死亡的更早。这种差别在喂养转基因玉米的三组雄鼠组中也明显。所有的结果都激素与性别依赖,而且病理资料具有可比性。
结论:我们的发现意味着必须进行长期(2年)喂养试验才能充分评估转基因食品及其完整商业性配方农药残留的安全性。
雄性大鼠的死亡主要由于严重的肝肾功能不全引起,这证实了在NK603 GM玉米90天喂养试验中观察到的第一个毒性迹象[7]。...
我们发现在雄性鼠肝脏中发生的紊乱是慢性毒性的特征,这一点已通过生化肝脏和肾脏功能参数变化所证实。观察到雌性动物肝功能受到的负面影响较小的原因可能是由于已知的雌激素对氧化应激的保护作用[43]。
雌激素可通过MAP激酶-NF-kB信号传导途径诱导超氧化物歧化酶和谷胱甘肽过氧化物酶等基因的表达,从而提供抗氧化作用[43]。此外,肝酶已清楚地证明其表达方式具有性别特异性,在NK603 GM玉米的90天大鼠喂养试验中也如此[7]。然而,在一项长期研究中,在饲喂耐草甘膦除草剂农达(R)的转基因(GM)大豆的雌性小鼠中观察到了早期肝衰老的证据[12]。在本研究中,在超微结构水平上进行更深入的分析表明,在所有处理中,在性别和肝细胞剂量方面,转录的痕迹和细胞核清澈结构中的其他缺陷在性别和剂量依赖性方面均相当。这与众所周知的非常低草甘膦除草剂农达(R)稀释度对细胞凋亡、线粒体功能和细胞膜降解、诱导肝细胞和其他细胞系坏死的毒性作用一致[8, 9, 44, 45]。 ...
有趣的是,也许令人惊讶的是,在没有施用草甘膦除草剂农达(R)的NK603 转基因(GM)玉米饲喂的动物组中,观察到了肿瘤发生率和死亡率增加的类似效果。 ...
Séralini GEet al., Republished study: long-term toxicity of a Roundup herbicide
and a Roundup-tolerant genetically modified maize.
Environmental Sciences Europe, 24 Jun 2014, 26(1):14
Séralini GE et al.,重新发表研究:农达除草剂和耐农达转基因玉米的长期毒性。
欧洲环境科学。2014年6月24日
https://europepmc.org/article/PMC/5044955
3、中国学者1984、2007、2016年研究,证实草甘膦致损伤肝脏及其功能、对肝细胞具有明显的损伤作用、致肝组织结构紊乱。
3-1 贵阳医学院学者团队1984年发表对草甘膦原药三个月亚急性毒性实验毒性研究揭示“750、250 毫克/公斤两组部分动物肝脏可见细胞浊肿和点状坏死,肾小管上皮细胞浊肿、脾淤血等病变,结合肝功能的改变,表明长期接触高剂量草甘膦,对实质器官有一定损害。”
证据03(1984年2月):《环境科学》发表贵阳医学院朱延韦、蒋宪瑶、覃国芳、蒙顺松、张爱华、葛庆华、姜体蓉、许庭良、梁文妹《新除草剂——草甘膦的毒性研究》确认:
三、亚急性毒性实验
1 . 材料和方法
药物同蓄积试验(用9.72%的草甘膦工业品水剂,蒸馏水稀释)。
动物:体重80-120克的健康大鼠80只, 随机分为五组,每组16只(雌雄各半),设四个给药组,一个对照组,各给药组每天以草甘膦溶液灌胃(每周六天,体积为 1 毫升/100克),剂量为750、250、90、30 毫克/公斤,对照组灌以同体积的蒸馏水。实验期为三个月。
观察指标:动物的活动、饮食等一般状况,体重(每周称一次);实验期间死亡的动物作病理检查;实验三个月末取尾血查血常规、 全血胆碱醋酶;股动脉放血处死全部动物,查血清谷--丙转氨酶(SGPT)、尿素氮;称肝、肾、脾、睾丸等脏器的重量,取肝、肾、脾 、肾上腺、睾丸、小肠、大 肠作病理学检查。
2. 结果与讨论
给药数数天后,750、250 毫克/公斤组部分动物出现腹泻、进食量减少、活动少等症状,体重下降。两周后,250 毫克/公斤组动物逐 渐适应,腹泻停止,体重增加。750 毫克/公斤 组动物的中毒症状逐步加重,萎糜不振,是抑制状态,并相继死亡7只。其余三组动物无异常表现,体重持续增长,与对照组比无显著差异。
血常规、血清尿素氮、全血胆碱醋酶各剂量组与对照组比,差异不显著。SGPT 750,250 毫克/公斤两组比对照组显著增高(P < 0.05)。
各脏器的肉眼检查及脏器系数均未发现异常。病理组织学检查,750、250 毫克/公斤两组部分动物肝脏可见细胞浊肿和点状坏死,肾小管上皮细胞浊肿、脾淤血等病变,结合肝功能的改变,表明长期接触高剂量草甘膦,对实质器官有一定损害。
以上结果说明,剂量30 毫克/公斤的草甘膦给大鼠连续灌胃三个月,各项指标未发现异常,可作为最大无作用剂量。
朱延韦、蒋宪瑶、覃国芳,新除草剂——草甘膦的毒性研究,环境科学,1984(2)
http://www.cnki.com.cn/Article/CJFDTOTAL-HJKZ198402014.htm
3-2 东南大学王非2008年11月硕士论文结论:“农达在60mg/L~180mg/L范围内,能引起L-02肝细胞存活率下降,细胞膜通透性增加,抑制细胞离子转运,诱发DNA损伤,线粒体膜电位降低,Cyt C、AIF等凋亡因子泄漏,使细胞产生凋亡和坏死,对肝细胞具有明显的损伤作用;其损伤的作用机制可能与农达导致肝细胞氧化损伤、线粒体崩溃等途径有关。”
证据04(2008年11月):东南大学王非硕士论文《农达(41%草甘膦)对人L-02肝细胞损伤的研究》确认:
体外试验和体内试验都已证明,肝脏(肝细胞)是草甘膦主要的靶器官之一。 肝脏作为体内最大的脏器,具有特殊的生理生化功能和独特解剖结构和特征。肝脏易成为外源性化合物产生的毒作用靶器官。外源性化学物质经过各种途径进入机体后,均可通过血液循环达到肝脏,特别是经消化道吸收的外源性化学物。外源性化学物在肝脏内进行生物转化,在一定条件下,易对肝细胞产生损害作用[10]。
国内外对于农达和草甘膦对机体产生的影响的研究,主要集中在其产生的肝、肾损害。有学者研究表明,经草甘膦亚慢性处理的成年Wistar大鼠出现肝细胞内酶ALT、AST的泄漏,说明肝细胞出现不可逆的损伤,草甘膦处理组肝枯佛细胞增多[11]。草甘膦孕期暴露,导致母鼠增重比对照组少。肝重小于对照组:母子肝脂质过氧化物均高于对照组。草甘膦暴露和肝代谢导致MDA过表达和氧化应激,造成ROS过量,过量的ROS通过脂质、蛋白质、DNA的氧化损伤影响细胞完整性,改变基因功能调节影响发育、分化和衰老[12]。研究草甘膦对大鼠微粒体细胞色素p450基因表达的影响,结果显示草甘膦二组CYP281 mRNA水平增加62%,草甘膦一组CYP281 mRNA水平增加36%,肾脏CYP281 mRNA水平显著降低。Peixoto F等研究农达和草甘膦对线粒体氧化磷酸化影响,结果表明农达刺激琥珀酸盐支持的呼吸作用,同时跨膜电位消失,15mM农达抑制3期呼吸作用达40%,线粒体在等渗的蔗糖基质中肿胀度表明非特异的线粒体膜通透性增加[14]。研究大鼠肝线粒体的生物能量机能研究农达和他的主要成分草甘膦的潜在毒性,抑制呼吸作用3期[14],草甘膦降低肝CYTP450水平,和单氧合酶(monooxygenase)活性[16]。电镜观察鲤鱼暴露于农达的结果表明,除草剂引起了其肝细胞髓样变,线粒体肿胀,和线粒体内膜消失[17]。这些研究结果表明草甘膦暴露对肝脏功能和结构均产生影响。
以农达为代表的草甘膦类农药产品用量大,范围广,急性毒性低。正是这个原因,人们更容易忽略其长期毒效应。现有的国内外研究主要集中在草甘膦类农药可能对多种生物机体体内实验中产生的肝脏毒性、生殖毒性、遗传毒性等等,少有研究其体外实验中肝脏及其他系统的代谢、功能和细胞增生影响的机制和途径,以及各个系统对农达和草甘膦的敏感性。肝脏是农达等草甘膦农药的主要靶器官之一,是为更好的了解农达对肝细胞产生的损害及其机制,本实验选取农达为受试物,L.02人类肝细胞为受试对象,系统的研究农达在体外试验中对肝细胞产生的损伤及其机制,期望能确定肝损伤产生的途径和机制,从而更好的为人
类健康服务。
方法: 体外试验(in vitro test)以L-02肝细胞为受试细胞,通过MTT法检测不同浓度的农达对L-02肝细胞存活率的影响,选择细胞存活率为20%-80%的浓度进行后续实验。设置5个农达处理组,60mg/L、90mg/L、120mg/L、150mg/L、180mg/L和1个阴性对照组(PBS),农达处理细胞时间为24h。L-02肝细胞的形态学改变采用姬母萨染色法在光镜下观察结合透射电镜观察;农达对L-02肝细胞膜通透性影响和细胞毒性作用采用谷草转氨酶(AST)、谷丙转氨酶(ALT)活性水平结合台盼蓝拒染法来评价;农达诱导L-02肝细胞氧化损伤程度选用超氧化物歧化酶(SOD)、丙二醛(MDA)、谷胱甘肽(GSH)含量等指标评价;用线粒体跨膜电位(△Ψm)检测细胞线粒体损伤;用DNA条带(DNA-Ladder)检测肝细胞DNA损伤;以AnnexinV-FITC/PI复染法测定细胞发生凋亡和坏死的情况;Western Blotting检测对照组与90mg/L组细胞色素C(Cyt C)和凋亡诱导因子(AIF)表达水平。
结果:
1.在60~180mg/L的处理浓度范围内,能明显引起L-02肝细胞存活率的降低(P<0.05),处理浓度和细胞存活率之间存在负相关(r=-0.974)。
2.在光镜下观察姬母萨染色L-02肝细胞爬片,观察到各农达处理组L-02肝细胞皱缩或肿大,形态由瓦片状收缩为圆形,细胞间隙扩大,细胞破裂,染色质浓缩,贴壁细胞密度和数量减少。电镜下观察,可发现处理组细胞出现表面微绒毛消失,细胞膜结构不完整,细胞核碎裂或肿胀,线粒体空泡样变等细胞凋亡或坏死的表现。
3.农达处理L-02肝细胞,其活细胞台盼兰蓝染比例升高(P<0.05);细胞培养上清液中ALT活性增加(P<0.05);从90mg/L组开始AST活性增加(P<0.05);农达导致处理组细胞内MDA的含量增加,SOD活性减弱,GSH含量减少(P<0.05);农达导致120~180mg/L组细胞Na~+-K~+ ATP酶活性降低(P<0.05)。
4.农达处理能诱导细胞DNA链断裂,处理浓度在150mg/L、180mg/L,DNA受损程度严重;90mg/L组Cyt C和AIF表达水平高于对照组(P<0.05);90mg/L组开始用农达处理的L-02细胞线粒体膜电位明显降低(P<0.05);农达能明显诱导处理组肝L-02细胞发生凋亡和坏死(P<0.05),随着处理农度的增高,细胞凋亡和坏死的比例增高,但是在180mg/L组凋亡比例下降。
结论: 农达在60mg/L~180mg/L范围内,能引起L-02肝细胞存活率下降,细胞膜通透性增加,抑制细胞离子转运,诱发DNA损伤,线粒体膜电位降低,Cyt C、AIF等凋亡因子泄漏,使细胞产生凋亡和坏死,对肝细胞具有明显的损伤作用;其损伤的作用机制可能与农达导致肝细胞氧化损伤、线粒体崩溃等途径有关。
王非,农达(41%草甘膦)对人L-02肝细胞损伤的研究,
中南大学(硕士论文),2008年11月
http://www.cdmd.cnki.com.cn/Article/CDMD-10533-2008165795.htm
3-3 南京农业大学动物科技学院学者2016年研究证实:“草甘膦除草剂处理组大鼠肝组织均表现结构紊乱。...肝脏,脾脏和肾脏重量也显著降低 ...草甘膦除草剂(GLP)可引起大鼠肝细胞发生脂质过氧化反应,抗氧化酶被大量消耗,肝组织中脂质过氧化程度增强,自由基的生成与清除这一动态平衡受到破坏,最终导致机体抗氧化能力减弱,引起肝细胞氧化损伤”。
证据05(2016年):《中国畜牧兽医学会家畜环境卫生学分会2016学术年会论文集》发布南京农业大学动物科技学院唐娟、戴鹏远、李若楠、胡平、李春梅获“江苏省自然基金面上项目(BK20131315)”资助《草甘膦对大鼠肝脏炎症和脂质过氧化相关基因表达的影响》确认:
方法:实验选取32只8周龄SD雄性大鼠,随机分成4组,分别为对照组和 5、50、500 mg²kg-1 体重草甘膦除草剂(GLP)处理组,连续灌胃 5 周。最后一次灌胃 24 小时后宰杀大鼠并采集各脏器称重。......
结果:草甘膦除草剂(GLP)处理组大鼠肝组织均表现结构紊乱.在500mg·kg-1 草甘膦除草剂(GLP)处理组内大鼠体重,体增重,平均日采食量,平均日增重和料重比均显著降低(P<0.05);肝脏,脾脏和肾脏重量也显著降低(P<0.05),血清中ALT、AST、IL-1β水平显著升高(P<0.05),同时血清和肝组织中超氧化物歧化酶(SOD)水平显著降低,血清中H2O2和CAT显著上升。
RT-PCR结果表明,IL-1α,IL-1β在所有处理组中表达均显著上升,在50,500mg·kg-1组中肝组织中中IL-6、MAPK3、SIRT1和脂质相关基因PPAR、SREBP、SCR-1表达水平显著升高(P<0.05),而Keap1和DGAT表达水平分别在50mg·kg-1和500mg·kg-1处理组中显著升高。...
讨论与结论:
谷丙转氨酶(GPT)和谷草转氨酶(GOT)是肝细胞损伤的敏感指标,均能反映肝细胞的损伤程度[2]。MDA 作为脂质过氧化降解的产物之一,可以反映体内脂质过氧化的程度及细胞受自由基攻击的程度[3];超氧化物歧化酶(SOD)作为体内清除活性氧(ROS)自由基中超氧阴离子的专一性抗氧化酶,对机体的氧化与抗氧化平衡起着至关重要的作用[4]。我们的研究结果提示草甘膦除草剂(GLP)可引起大鼠肝细胞发生脂质过氧化反应,抗氧化酶被大量消耗,肝组织中脂质过氧化程度增强,自由基的生成与清除这一动态平衡受到破坏,最终导致机体抗氧化能力减弱,引起肝细胞氧化损伤。
唐娟et al., 草甘膦对大鼠肝脏炎症和脂质过氧化相关基因表达的影响,中国畜牧兽医学会家畜环境卫生学分会2016学术年会论文集,2016
http://cpfd.cnki.com.cn/Article/CPFDTOTAL-XMWS201608001027.htm
4、南京医科大学公共卫生学院、江苏省疾病预防控制中心职业病防治所、东南大学公共卫生学院团队2016年研究证实:“草甘膦接触工人的肝脏检查指标出现较高的异常率,草甘膦的暴露可能对长期接触作业人员产生一定的肝损伤”。
证据06(2016年4月):《环境与职业医学》发表南京医科大学公共卫生学院、江苏省疾病预防控制中心职业病防治所、东南大学公共卫生学院潘丽萍、张锋、刘庆东、赵秋妮、丁恩民、王博深、朱宝立获“国家卫生标准项目(编号 :20140701);江苏省医学领军人才项目(编号 :LJ201130)”资助《职业接触草甘膦工人肝脏指标分析》确认:
方法:采用整群抽样的方法抽取4家草甘膦生产企业进行职业卫生调查和作业场所空气中草甘膦监测。选取草甘膦生产一线工人为接触组(345人),选取同厂不接触草甘膦及其他有毒有害因素的工人为对照组(345人)。对工人进行问卷调查以及健康检查。
结果:工厂作业环境空气中草甘膦质量浓度监测以干燥和包装岗位较高,干燥岗位最高达到94.59 mg/m3,包装岗位最高达到20.68~26.43 mg/m3。接触组胆碱酯酶(Ch E)、丙氨酸转氨酶(ALT)、总胆红素(TBIL)异常率(10.4%、12.5%、11.9%)均高于对照组(4.3%、7.8%、6.1%)(P=0.002、P=0.044、P=0.008)。草甘膦接触工人中,高工龄组肝脏B超异常率(39.6%)高于低工龄组(27.0%)(P=0.014);男工肝脏B超异常率(36.5%)、ALT异常率(16.6%)均高于女工(23.1%、2.9%)(P=0.014,P=0.000),女工Ch E异常率(19.2%)高于男工(6.6%)(P=0.000)。
结论:草甘膦可能会对接触工人的肝脏造成损伤。... 本次研究发现相比于对照人群,草甘膦接触工人的肝脏检查指标出现较高的异常率,草甘膦的暴露可能对长期接触作业人员产生一定的肝损伤,但需要进行更大样本、更全面的流行病学调查研究。
潘丽萍et al.,职业接触草甘膦工人肝脏指标分析[J].环境与职业医学,2016,33(4):380-384.
http://www.cnki.com.cn/Article/CJFDTOTAL-LDYX201604019.htm
5、英国、意大利医学家与法国科学家塞拉利尼团队合作2017年发表大鼠暴露超低微量草甘膦除草剂农达两年试验造成肝组织蛋白质严重干扰(检测到1906种中的214种被干扰)、代谢物干扰(检测的673种代谢物中有55种代谢产物发生变化),证实了慢性超低剂量草甘膦除草剂(GBH)暴露引起的肝功能障碍。
证据07(2017年1月):《自然杂志--科学报告》(Nature -- Science Report)发表伦敦国王学院生命科学与医学学院医学和分子遗传学系基因表达与治疗小组、伦敦国王学院蛋白质组学设施精神病研究所、卡昂大学生物研究所Mesnage Ret al.《长期暴露于超低剂量的农达除草剂后,代谢多组学揭示了大鼠非酒精性脂肪性肝病》确认:
低环境相关剂量的草甘膦基除草剂(GBH)对肝脏功能的损害仍然是有争议且尚未解决的问题。先前我们已经证明,以抗消化性血液学检查显示,以0.1 ppb(50 ng / L草甘膦当量稀释度;4 ng / kg体重/天每天摄入量)服用2年的草甘膦基除草剂农达(Roundup GBH)制剂的大鼠显示出肝损伤增强的迹象、血液/尿液生化变化和转录组分析变化。
在这里,我们提出了一项结合代谢组学和蛋白质组学肝分析的多组学研究,以进一步了解由草甘膦除草剂农达引起的病理。与有机氮代谢和脂肪酸β-氧化有关的蛋白质被严重干扰(检测到1906种中的214种被干扰,p<0.05)。蛋白质组紊乱反映了过氧化物酶体增生、脂肪变性和坏死。
代谢组学分析(检测的673种代谢物中有55种代谢产物发生变化,p <0.05),通过显示谷胱甘肽和抗坏血酸自由基清除剂系统的激活确认脂毒性条件和氧化应激。此外,我们发现了与肝毒性相关的代谢物改变,例如γ-谷氨酰二肽、酰基肉碱和脯氨酸衍生物。
这些分子特征的变化与非酒精性脂肪性肝病(NAFLD)的生物标志物及其向非炎性亚型非酒精性脂肪性肝病(NASH)非炎性亚型非酒精性脂肪性肝病(NASH)的进展基本上重叠。
总体而言,代谢组和蛋白质组紊乱与非酒精性脂肪肝疾病的生物标志物以及其发展为脂肪性肝病的生物学标志物存在实质性重叠,因此证实了慢性超低剂量草甘膦除草剂(GBH)暴露引起的肝功能障碍。
方法
实验设计。这项研究中分析的大鼠组织是从先前所述动物获得的[18]。简而言之,实验方案如下。适应20天后,将5周龄的Harlan Sprague-Dawley大鼠按体重随机分为10只动物。
在两年内,给动物饲喂包括33%玉米DKC 2675的标准饮食A04(法国Safe)。所有饲料配方均由均衡饮食组成,化学计量基本等同。将所有动物饲养在聚碳酸酯笼子中(820cm 2,法国Genestil)。实验室内每个笼子的位置定期更改。垃圾(Toplit classic,Safe,法国)每周更换两次。
10只动物的组可使用普通水(对照饮水)或补充了1.1×10-8%的草甘膦除草剂农达(0.1 ppb或0.05 μg/L草甘膦当量稀释液)的相同水。 使用的草甘膦除草剂农达(Roundup)的商业配方是“Grand Travaux Plus”(450 g / L草甘膦,批准号2020448;比利时孟山都)。通过液相色谱-质谱(HPLC-MS)测定草甘膦的浓度,可以确认饮用水中所需的农达稀释水平。 类似地,在两次制备测试处理溶液之间的7天时间内研究并验证了溶液中草甘膦的稳定性。
组织取样
在研究过程中的每天的同一时间处死动物,或者遵守动物福利法规,以避免不必要的痛苦(例如,体重减轻25%,体重超过25%的肿瘤的存在,出血性出血或虚脱导致的痛苦)或在2年研究期结束时。在异氟烷麻醉下放血处死动物。将肝脏分成两半并在液氮/干冰中速冻,并保存在-80℃下。
结论:
这些研究结果表明,在允许的草甘膦等效浓度情况下,长期食用极低水平的草甘膦除草剂农达(Roundup)与肝脏蛋白质组和代谢组的明显改变有关。 这些分子特征的变化与非酒精性脂肪肝疾病(NAFLD)的生物标志物及其向非酒精性脂肪肝炎(NASH)的进展基本上重叠。
这些变化与在该器官中观察到的肝脏解剖形态和生化病理学变化的迹象相关[18],以及转录组谱分析所提议的相关[29]。 应当进行考虑内分泌学测试原理的确证性研究,以调查草甘膦除草剂(GBH)低剂量暴露对代谢综合征发展的潜在影响。
Mesnage Ret al., Multiomics reveal non-alcoholic fatty liver disease in rats following chronic exposure to an ultra-low dose of Roundup herbicide. Sci Report.2017 Jan 9;7:39328.
Mesnage Ret al.,长期暴露于超低剂量的农达除草剂后,代谢多组学揭示了大鼠非酒精性脂肪性肝病。自然杂志--科学报告。2017年1月;;7:39328.
https://pubmed.ncbi.nlm.nih.gov/28067231/
6、上海新华医院消化内科;北京302医院-香港人与健康丙型肝炎诊治中心等九机构《大中华脂肪肝联盟》团队2017年研究:“慢性乙肝(CHB)组中有1.9%的患者,非酒精性脂肪性肝病(NAFLD)组中有0.6%的患者以及‘慢性乙型肝炎合并非酒精性脂肪性肝病’(CHB / NAFLD)组中有5.6%的患者(差异为p = 0.001),自第一次肝活检后平均3.9±3.0年(范围:1-9.6年)发展为肝细胞癌(HCC)。”
证据08(2017年1月):《肝病学杂志》(J of Hepatology)发表上海新华医院消化内科;第二肝硬化诊治中心;北京302医院-香港人与健康丙型肝炎诊治中心;北京302医院肝衰竭治疗研究中心;香港大学国家级医药生物重点实验室;香港人文与健康医疗中心胃肠及肝脏;南方医科大学南方医院感染科广东省病毒性肝炎研究重点实验室、国家器官衰竭研究国家重点实验室;美国弗吉尼亚联邦大学医学院生理学和分子病理学系;北京302医院转化肝病研究所等机构《大中华脂肪肝联盟》Fan, Jet al.《中国慢性乙型肝炎合并非酒精性脂肪肝患者的长期疾病进展》确认:
背景与目的:慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)很常见,并且在大中华地区呈快速上升趋势。 但是,这些患者合并症的临床意义仍然难以捉摸。我们旨在研究CHB / NAFLD与CHB和NAFLD相比的疾病进展。
方法:
总共1,326例经肝活检证实慢性乙肝(CHB)(n = 721,54.4%),非酒精性脂肪肝疾病(NAFLD)(n = 176,13.3%)和慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)(n = 429,32.3%)被纳入研究。使用非酒精性脂肪性肝炎临床研究网络(NASH CRN)系统(NAS和纤维化评分)对组织学特征进行评分。排除基线肝硬化、肝细胞癌(HCC)、酗酒史或其他肝脏疾病的患者。当前的分析包括1046位患者(1,046,78.9%; CHB n = 525,CHB / NAFLD n = 345,NAFLD n = 176)随访,平均6.4±3.5(范围1–15)年。
记录了人口统计学特征、代谢综合征的基线成分、肝硬化相关并发症、肝细胞癌(HCC)和肝相关死亡。绘制Kaplan-Meier生存曲线,并通过log-rank检验比较三组之间的差异。使用Cox比例风险模型评估了发展为肝细胞癌(HCC)和全因死亡率的风险,并调整了基线特征。
结果:
慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)组进展为肝硬化的患者百分比显着高于慢性乙肝(CHB)组(p <0.001)和非酒精性脂肪性肝病(NAFLD)组(p <0.001)。 慢性乙肝(CHB)组中有1.9%的患者,非酒精性脂肪性肝病(NAFLD)组中有0.6%的患者以及慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)组中有5.6%的患者(差异为p = 0.001),自第一次肝活检后平均3.9±3.0年(范围:1-9.6年)发展为肝细胞癌(HCC)。
与仅慢性乙肝(CHB)的患者相比,慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)的患者发展为肝细胞癌(HCC)的危险要高得多(危险比[HR] = 3.03,p = 0.008),而非酒精性脂肪性肝病(NAFLD)的患者(调整基线特征后)的危险要低得多(HR = 0.07,p = 0.014)。
与仅慢性乙肝(CHB)的患者相比,慢性乙型肝炎合并非酒精性脂肪性肝病(CHB / NAFLD)患者发生肝相关死亡的危险要高得多(HR = 4.9,p = 0.003),而仅非酒精性脂肪性肝病(NAFLD)的患者(调整基线特征后)发生肝相关死亡的危险要低得多(HR = 0.04,p = 0.005)。CHB组,NAFLD组和CHB / NAFLD组之间的总生存期相当(p> 0.05)。
结论:与仅患有CHB的患者相比,合并NAFLD的CHB患者罹患HCC并发生与肝脏相关的死亡的风险更高。
Fan, Jet al., Long-term disease progression in chronic hepatitis B Chinese patients with comorbid nonalcoholic fatty liver disease. J of Hepatology, 66(1), S416–S417.
Fan, Jet al.,中国慢性乙型肝炎合并非酒精性脂肪肝患者的长期疾病进展。
肝病学杂志,2017年1月;66(1), S416–S417.
https://www.onacademic.com/detail/journal_1000039973064710_d41c.html
7、《药理学前沿》2020年12月发表澳大利亚团队研究:“目前,据估计全世界约有25%的人患有非酒精性脂肪肝疾病(NAFLD),此外,这些NAFLD患者中的20%至25%将继续发展非酒精性脂肪性肝炎(NASH)。 如果不及时治疗,将发展为肝硬化,随后发生肝衰竭和肝细胞癌的风险将会增加,并最终导致死亡”、“毒素+饮食诱发的模型会迅速诱发新陈代谢破坏和严重的肝损伤”。
证据09(2020年12月):《药理学前沿》(Front. Pharmacol.)发表澳大利亚维多利亚州Monash药物科学研究所药物发现生物学部、澳大利亚维多利亚州Baker心脏与糖尿病研究所、澳大利亚墨尔本大学药理学与治疗学系、澳大利亚Lancaster个性化治疗技术中心澳大利亚研究委员会Cheng Penget al.获澳大利亚奖学金和科学(CASS)基金会等机构基金资助《非酒精性脂肪性肝炎:其机理、模型和药物治疗的综述》确认:
肥胖、血脂异常和胰岛素抵抗的日益流行是非酒精性脂肪性肝炎(NASH)发展的主要危险因素(Saklayen, 2018)。 流行病学研究表明,大约82%的NASH患者是肥胖者,83%的患者患有高脂血症,48%的患者被诊断出患有2型糖尿病(Younossi et al., 2016b)。 随着老年患者表现出更多的代谢综合征特征,非酒精性脂肪肝疾病(NAFLD)在中老年患者中更普遍(Frith et al., 2009;Williams et al., 2011)。
非酒精性脂肪性肝炎的流行病学
肥胖,血脂异常和胰岛素抵抗的日益流行是非酒精性脂肪性肝炎(NASH)发展的主要危险因素(Saklayen, 2018)。流行病学研究表明,大约82%的NASH患者是肥胖者,83%的患者患有高脂血症,48%的患者被诊断出患有2型糖尿病(Younossi et al., 2016b)。随着老年患者表现出更多的代谢综合征特征,非酒精性脂肪肝疾病(NAFLD)在中老年患者中更普遍(Frith et al., 2009;Williams et al., 2011)。
尽管如此,在13岁以下的儿童/青少年中也诊断出非酒精性脂肪肝疾病(NAFLD)(Goyal and Schwimmer, 2016)。根据美国国家健康与营养考试(National Health and Nutrition Examination)进行的调查,在过去20年中,青少年和年轻人(19-35岁)中NAFLD的发病率上升了约2.5倍(Welsh et al., 2013 )。更重要的是,纵向随访研究表明,与年龄相称的平均人口相比,被诊断为NAFLD / NASH的青少年患肝硬化和死亡的风险增加(Feldstein et al., 2009;Goyal and Schwimmer, 2016;Doycheva et al., 2017)。
目前,据估计全世界约有25%的人患有NAFLD,此外,这些非酒精性脂肪肝疾病(NAFLD)患者中的20%至25%将继续发展非酒精性脂肪肝炎(NASH)(Younossi et al., 2016a;Estes et al., 2018)(图1)。 如果不及时治疗,将发展为肝硬化,随后发生肝衰竭和肝细胞癌的风险将会增加,并最终导致死亡(Alexander et al., 2019)。
非酒精性脂肪性肝炎(NASH)引起的肝硬化已被公认为是发展最快的肝病之一,并且是美国肝移植适应症的第二大贡献者(Wong et al., 2015)。 根据当前趋势,到2030年,全球非酒精性脂肪肝疾病(NAFLD)发病率估计为1.01亿人,而到2030年,NASH病例数预计将增加到2700万人(Estes et al., 2018)。
与肥胖症和2型糖尿病的发展与进展同时进行的一项最新研究表明,与非酒精性脂肪肝疾病(NAFLD)相关的年度医疗保健费用在美国约为1030亿美元,在四个欧洲国家(德国,意大利,英国和法国)约为350亿欧元(Younossi et al., 2016a)。 据估计,在十年之内,美国和这些欧洲国家的这些成本将分别升至9080亿美元和3020亿欧元(Younossi et al., 2016a)。 因此,脂肪肝疾病的早期发现、诊断和治疗对于控制这种疾病的影响至关重要。
非酒精性脂肪性肝炎(NASH)由非酒精性脂肪肝疾病(NAFLD)发展而来。目前,估计约有25%的人口患有NAFLD,而估计有25%的NAFLD患者患有NASH。 NASH的典型特征是肝脏脂肪变性炎症和由代谢紊乱(例如肥胖症、糖尿病和血脂异常)驱动的纤维化。 患有严重纤维化的NASH患者发生肝硬化和肝衰竭的风险增加。
目前,非酒精性脂肪性肝炎(NASH)是美国肝脏移植的第二大原因。 更重要的是,最近的研究也强调了由NASH引发肝细胞癌的风险。 在发展为NASH之前,患者可能已经患有非酒精性脂肪肝疾病(NAFLD)多年。尽管尚未完全理解NASH的发病机理,但当前的“多重打击”假说表明,除了脂肪积聚之外,升高的氧化应激和内质网(ER)应激也可能导致肝脏炎症和纤维化。
对非酒精性脂肪性肝炎(NASH)的临床相关动物模型和药物治疗方法的开发由于对疾病机理的了解有限以及缺乏敏感的、非侵入性的诊断工具而受到阻碍。 当前,大多数临床前动物模型分为三大类,包括:遗传模型,饮食诱导的和毒素+饮食诱导的动物模型。 尽管饮食模型模仿了人类NASH的自然过程,但这些模型通常仅诱发轻度肝损伤。 许多遗传和毒素+饮食诱发的模型会迅速诱发新陈代谢破坏和严重的肝损伤,但并非没有其自身的缺点。
饮食诱导模型
除了遗传易感性外,高脂肪和高糖饮食是与人类NASH的发展密切相关的主要因素之一(Faeh et al., 2005;Luukkonen et al., 2018)。饮食诱导的NASH模型包括但不限于MCD饮食(Rinella et al., 2008)、HFD(HFD)(Kohli et al., 2010)、西方饮食(WD)(Bruckbauer et al., 2016)和Amylin饮食(AMLN)(Clapper et al., 2013;Asgharpour et al., 2016),此处仅总结了使用最广泛的模型。
MCD是一种饮食模型,用于诱导类似NASH的肝功能,其中40%的蔗糖和10%的能量来自脂质,但缺乏甲硫氨酸(methionine)和胆碱(choline)(Anstee and Goldin, 2006)。蛋氨酸和胆碱是人类生长发育必不可少的营养素(Zeisel and Da Costa, 2009)。饲喂缺乏这两种营养素的饮食会导致肝脏病变的迅速发展,例如肝脂肪变性、炎症和纤维化(Oz et al., 2008)。尽管如此,Rinella等人(Rinella et al.2004)显示,MCD饮食喂养的小鼠的体重显着降低,血浆胰岛素未改变,这突出表明该模型不存在NASH的关键代谢特征,如胰岛素抵抗和肥胖症。
总体而言,该领域学界已达成共识,MCD可以表现出与人类NASH相似的组织学特征,其特征却同样严重,然而缺少关键的代谢特征(Leclercq et al., 2000;Rinella and Green, 2004;Rinella et al., 2008;Wortham et al., 2008)。已经尝试仅使用蛋氨酸缺乏症(MD)或胆碱缺乏症(CD)饮食来诱发NASH(Caballero et al., 2010)。尽管饲喂MD和CD饮食的动物减轻了体重,但未观察到人类NASH中存在的代谢特征(Caballero et al., 2010;Febbraio et al., 2019)。
为了开发一种模拟全身和肝脏病理的NASH模型,人们已经进行了许多尝试,其中使用了饮食中不同程度的脂肪(脂肪中约40–70%的能量来自脂肪)和0.1–2%的胆固醇(Anstee and Goldin, 2006)。单独使用高脂肪含量的食物通常被称为HFD模型(Kohli et al., 2010),而WD代表一种添加了胆固醇的HFD模型(Machado et al., 2015;Bruckbauer et al., 2016)。
接受HFD或WD饮食喂养的模型会出现体重增加、胰岛素抵抗和肝脂肪变性,这与患有NASH的人的胰岛素抵抗和高血糖症相一致(Zheng et al., 2008;Kohli et al., 2010)。 然而,在某些情况下,据报道HFD和WD模型具有最小的纤维化(Febbraio et al., 2019)。
近年来,据报道,由Amylin制药公司(Amylin Pharmaceuticals)开发的ALMN饮食诱导的NASH模型(因此称为ALMN模型)由40%的脂质,2%的胆固醇和补充果糖的水组成,据报道,用AMLN日粮喂养28-30周后具有人体NASH的全身和肝脏特异性特征 (Clapper et al., 2013;Boland et al., 2019)。
总体而言,仅通过饮食干预诱导的NASH动物模型需要很长时间才能达到轻度至中度的NASH表型。 中度至重度肝损伤和纤维化等特征可能需要长达20-30周的饮食喂养(Charlton et al., 2011;Clapper et al., 2013)。
但是,动物实验的研究时间越长,由于衰老和与年龄相关的并发症而导致动物死亡的机会就越高。 另外,这种模型耗费资源并且时间效率较低。 因此,正在探索其他替代模型,以试图在较短的时期内引起严重的肝损伤。
饮食和毒素诱导模型
为了增加啮齿类动物NASH模型中肝损伤的严重程度,使用了诸如链脲佐菌素(STZ)(Fujii et al., 2013),二乙基亚硝胺(DEN)(Park et al., 2010)和四氯化碳(CCL4)(Tsuchida等人)之类的毒素(Tsuchida et al., 2018)。
这篇综述概述了“多重打击”假说,并评估了非酒精性脂肪性肝炎(NASH)当前存在的动物模型。 该评价还提供了有关管理NASH的可用干预措施以及当前正在用于NASH治疗的临床试验的药理学的最新信息。
Cheng Penget al., Non-Alcoholic Steatohepatitis: A Review of Its Mechanism, Models and Medical Treatments. Front. Pharmacol., 03 Dec 2020
Cheng Penget al.,非酒精性脂肪性肝炎:其机理、模型和药物治疗的综述。
药理学前沿。2020年12月
https://www.frontiersin.org/articles/10.3389/fphar.2020.603926/full
8、江苏大学周培2015年6月硕士论文《非酒精性脂肪肝与肝癌的关系及相关机制的研究》:1)高脂饲料喂养小鼠15周后成功建立出NAFLD动物模型,16周起对小鼠行毒素(二乙基亚硝胺/DEN)干预后36周成功诱导出肝癌(HCC)。2)利用用DEN诱导HCC的过程与人类相似,小鼠在肝癌形成的过程中大致经历了以下三个时期:肝细胞炎性损伤期,肝小叶结构紊乱、肝组织纤维化、肝硬化期,肝癌形成期。3)、高脂饮食组小鼠利用化学毒素(DEN)诱导肝癌(HCC)的成功率(83.3%)明显高于常规饮食组(40%)小鼠。4)非酒精性脂肪肝病(NAFLD)能促进化学毒素(DEN)对肝脏的致癌作用。
证据10(2015年6月):江苏大学周培硕士论文《非酒精性脂肪肝与肝癌的关系及相关机制的研究》确认:
目的:研究非酒精性脂肪肝病(NAFLD)与肝癌(HCC)的关系,并探讨核因子-κB(NF-κB)以及白细胞介素-6(IL-6)在致病机制中的作用。
方法:
1、分组:将实验小鼠随机分为3组:空白对照组取15只小鼠、常规饮食组及高脂饮食组各取45只小鼠。各组小鼠置于动物房适应一周后对空白对照组及常规饮食组小鼠采用基础饲料喂养,高脂饮食组小鼠则给予高脂饲料喂养。
2、动物模型的建立及样本的采集:
高脂饮食组小鼠自由饮用自来水,予高脂饲料喂养15周建立NAFLD模型,饲料脂肪、蛋白质、碳水化合物供能比例分别为42%、20%、38%;常规饮食组及空白对照组小鼠自由饮用自来水,予基础饲料喂养,饲料脂肪、蛋白质、碳水化合物供能比例分别为19%、21%、60%。
16周起高脂饮食组及常规饮食组小鼠予二乙基亚硝胺(DEN)45mg/kg每周一次腹腔注射,空白对照组不予任何药物干预,于建模15周、20周、25周、30周随机选取常规饮食及高脂饮食组每组各5只小鼠,空白对照组随机抽取3只小鼠,收集小鼠血清,完整剖取小鼠肝脏,将肝组织置于10%中性福尔马林溶液中固定,常规切片HE染色光镜下观察肝组织病理改变,36周处死所有小鼠,同上采集各时期各组小鼠血清及肝组织。
3、一般情况的观察:每天观察小鼠精神状态、活动、反应、进食饮水情况、毛发光泽度、大小便、体型变化等情况,每周称取一次小鼠体重。
4、各项指标的检测:①酶偶联比色法检测血清甘油三酯(TG)、总胆固醇TC)、谷丙转氨酶(ALT),谷草转氨酶(AST)的含量。②酶联免疫吸附反应(Elisa)法检测血清NF-κB、IL-6水平。
5、小鼠肝组织病理学观察:将各时期各组小鼠固定的肝脏进行常规包埋、切片,HE染色光镜下观察肝脏组织动态病理学改变。
6、小鼠肝脏肿瘤行为的观察:观察36周剩余小鼠肝脏的形态、大小、颜色、质地,是否有结节样增生及增生结节数目,结合病理切片HE染色结果判断是否为肝癌,计算各组小鼠建模过程中的死亡率及诱癌成功率(死亡率=每组小鼠的死亡个数/各组小鼠总数×100%,诱癌成功率=各组小鼠诱癌成功的个数/各组小鼠总数×100%)。
研究结果:
1、一般情况:空白对照组小鼠:进食饮水正常,毛发密而有光泽,体重增长较快,至16周小鼠体重增长趋于平稳;高脂饮食组小鼠及常规饮食组小鼠16周前体重增长呈明显上升的趋势,体重增长稳定,一般情况较好,高脂饮食组小鼠体型肥胖,且各时期体重均明显高于常规饮食组,16周起受致癌剂毒性的影响,小鼠体重增长缓慢且出现下降趋势,小鼠精神萎靡,反应迟钝,摄食减少,活动减少,体型变瘦削,毛发稀疏无光泽,一般情况差,20周起高脂饮食及常规饮食组小鼠体重均低于空白对照组,且进行性下降,但高脂饮食组小鼠的体重始终高于常规饮食组。
2、小鼠NAFLD模型的建立:三组小鼠喂养15周后,高脂饮食组小鼠体型较其他两组明显肥胖,小鼠肝脏体积较其它组略大,包膜紧光滑,边缘变钝,切面外翻,质地柔软,有油腻感,光镜下HE常规病理切片可见肝细胞内聚集了大量的细小脂滴,细胞胞质被脂滴占据呈渔网状,发生脂肪变性的肝细胞呈全小叶分布,可见少量淋巴细胞浸润。空白对照组及常规饮食组小鼠肝细胞胞质内未见有明显的脂滴,肝小叶结构清晰,肝细胞形态正常,排列成单板状结构,细胞间未见有炎细胞浸润。
3、血清肝酶、血脂的测定:实验动物喂养15周后高脂饮食组小鼠血清TG、TC水平较空白对照组有明显升高(P<0.01),且肝细胞出现损伤,ALT、AST含量升高(P<0.01),16周起予致癌剂DEN干预后,小鼠食欲减退,一般情况变差,体重减轻,小鼠血清TG、TC水平下降,常规饮食及高脂饮食组小鼠受致癌剂毒性的影响,20周起小鼠血清ALT、AST出现急剧升高(P<0.01),高脂饮食组小鼠各时期血清ALT、AST水平均高于常规饮食组(P<0.01),由于肝细胞进行性损伤及坏死,36周小鼠血清ALT、AST较30周有所下降。
4、小鼠血清NF-κB、IL-6的变化:喂养15周后高脂饮食组小鼠血清NF-κB、IL-6水平升高,且明显高于常规饮食组及空白对照组小鼠(P<0.01),化学剂DEN干预后实验组小鼠NF-κB、IL-6水平急剧升高,且随着药物时间干预的延长,小鼠体内炎症因子NF-κB、IL-6的表达呈上升趋势,各时期高脂饮食组小鼠血清NF-κB、IL-6的水平始终高于常规饮食组小鼠(P<0.01)。
5、肝组织致癌过程的动态病理学演变:空白对照组小鼠肝组织在整个造模过程中未出现明显的病理学改变,小鼠肝脏红润、光滑,质软,表面未见结节样增生物及出血坏死灶。光镜下可见肝小叶结构正常,肝细胞未见明显炎症、损伤、坏死及异形增生样改变。36周成功诱导出肝癌,常规饮食及高脂饮食组小鼠在肝癌形成的过程中大致经历以下三期:肝脏炎性损伤期→肝小叶结构紊乱、肝组织纤维化及肝硬化期→肝癌形成期。
6、各组小鼠诱癌成功率的比较:空白对照组小鼠在整个实验过程中未观察到有自发成癌及死亡的现象;常规饮食组小鼠在实验23周、25周、31周、33周各有1、1、2、1只小鼠发生死亡,死亡率为11.1%(5/45),36周剩余20只小鼠中8只成功诱导为肝癌,诱癌成功率为40%(8/20);高脂饮食组小鼠于实验21周、23周、28周、29周、33周各有2、1、1、1、2只小鼠发生死亡,死亡率为15.6%(7/45),36周剩余18只小鼠15只成功诱导为肝癌,诱癌成功率为83.3%(13/18)。
结论:
1、高脂饲料喂养小鼠15周后成功建立出NAFLD动物模型,16周起对小鼠行二乙基亚硝胺(DEN)干预后36周成功诱导出肝癌(HCC)。
2、利用用DEN诱导HCC的过程与人类相似,小鼠在肝癌形成的过程中大致经历了以下三个时期:肝细胞炎性损伤期,肝小叶结构紊乱、肝组织纤维化、肝硬化期,肝癌形成期。
3、高脂饮食组小鼠利用化学剂二乙基亚硝胺(DEN)诱导肝癌(HCC)的成功率(83.3%)明显高于常规饮食组(40%)小鼠。
4、非酒精性脂肪肝病(NAFLD)能促进二乙基亚硝胺(DEN)对肝脏的致癌作用。
5、炎症因子NF-κB、IL-6作为促癌因子其异常表达在非酒精性脂肪肝病(NAFLD)向肝癌(HCC)的进展过程中发挥着重要的作用。
周培,非酒精性脂肪肝与肝癌的关系及相关机制的研究,江苏大学(硕士论文),2015
https://d.wanfangdata.com.cn/thesis/Y2798967
9、《临床胃肠病学和肝病学》2019年3月加利福尼亚大学圣地亚哥分校家庭医学与公共卫生系、胃肠病学系医学系、医学系非酒精脂肪肝疾病(NAFLD)研究中心、法国里昂大学里昂市民医院医学团队研究确认:“与没有炎性亚型非酒精性脂肪性肝病(NASH)的患者相比,患有炎性亚型非酒精性脂肪性肝病(NASH)的患者的草甘膦排泄量显着更高 ... 随着纤维化阶段的增加,草甘膦暴露量的剂量依赖性显着增加。”
证据11(2019年3月):《临床胃肠病学和肝病学》(Clin Gastroenterol Hepatol.)发表加利福尼亚大学圣地亚哥分校家庭医学与公共卫生系、胃肠病学系医学系、医学系非酒精脂肪肝疾病(NAFLD)研究中心、法国里昂大学里昂市民医院Paul J Millset al.《草甘膦的排泄与脂肪性肝病患者的脂肪性肝炎和晚期肝纤维化有关》确认:
引言
非酒精性脂肪性肝病(NAFLD)是目前在发达国家中最常见的慢性肝病[1],非炎性亚型非酒精性脂肪性肝病(NASH)患者被认为具有发展为肝硬化和肝细胞癌较高的纤维化进展的风险。
暴露于杀虫剂和除草剂可能是导致非酒精性脂肪性肝病(NAFLD)病理生理的环境因素之一[2]。草甘膦是草甘膦除草剂农达(Roundup®)中的主要除草成分,被喷洒到转基因(GM)作物和许多非转基因谷物上,在收获的这些农作物中发现[3]。
长期饲喂低剂量草甘膦的啮齿动物表现出肝毒性、肝充血、坏死和肝细胞DNA损伤的迹象[4,5,6]。本项研究在经过活检证实的非酒精性脂肪性肝病(NAFLD)患者中,对特征明确且有前瞻性的队列中的草甘膦及其主要代谢产物氨基甲基膦酸(AMPA)的排泄水平进行了研究。
方法
参与者最初是在2012年9月至2018年3月之间于加州大学圣地亚哥分校(UCSD)非酒精性脂肪性肝病(NAFLD)研究中心进行的一项大型研究的一部分。 如前所述[7],通过标准化研究访问,包括详细的医学和饮酒史以及人体测量学和体格检查,对怀疑患有非酒精性脂肪性肝病(NAFLD)并具有肝活检临床指征的患者进行了仔细评估,以评估其他原因引起的肝脂肪变性和肝病。 使用非酒精性脂肪性肝炎临床研究网络组织学评分系统进行组织学评分。 在进行统计分析之前,将病例分为确定的炎性亚型非酒精性脂肪性肝病(NASH),或非炎性亚型非酒精性脂肪性肝病(NASH)的非酒精性脂肪性肝病(NAFLD)。这项研究已由加州大学圣地亚哥分校(UCSD)机构审查委员会批准。从该项研究每位参与者获得知情了书面同意。
每位患者提供了空腹尿液样本,该样品存储在-80℃下。使用高效液相色谱法结合质谱法分析尿液样品中的草甘膦及其代谢物AMPA。使用公式[(草甘膦+ 1.5)×AMPA],我们计算了草甘膦残留量,该估算值可提供膳食摄入量和残留量的估计值。
使用了随年龄、性别和体重指数(BMI)变化的方差分析(ANOVA),,协方差分析(ANCOVA),卡方和多元通用线性模型(SPSS 24.0版软件包(IBM,Armonk,NY))。 因变量是草甘膦、代谢物AMPA和草甘膦残留量。 在p≤0.05的水平上,结果被认为具有统计学意义。 在进行统计分析之前,先对数据进行方差的正态性和均质性测试。
结果
表1列出了患者的特征。年龄和体重指数(BMI)皆与草甘膦、AMPA或草甘膦残留量无显着相关。 同样,糖尿病状态和种族/种族均与草甘膦,AMPA或草甘膦残留量无显着相关。 尿样草甘膦妇女[0.373μg/ L(SD = 0.41)] 相对于 男人[0.215μg/ L(SD = 0.17)(F = 5.18; p = 0.025)]和草甘膦残留物,妇女[0.833μg/ L(SD = 0.67)相对于男性[0.594μg/ L(SD = 0.38)(F = 4.09; p = 0.046)]比男性高。
讨论
我们报告,与没有炎性亚型非酒精性脂肪性肝病(NASH)的患者相比,患有炎性亚型非酒精性脂肪性肝病(NASH)的患者的草甘膦排泄量显着更高。此外,我们还报告,随着纤维化阶段的增加,草甘膦暴露量的剂量依赖性显着增加。
对于不在农业或园艺行业工作的个人,草甘膦暴露的主要途径是通过摄入经草甘膦除草剂农达(Roundup®)处理的转基因食品和/或非转基因作物,例如小麦和燕麦[3]。反映增加了对草甘膦的接触。
尽管这项研究有很多优势,包括使用特征明确的队列进行肝活检来诊炎性亚型非酒精性脂肪性肝病(NASH)和肝纤维化分期,但我们承认存在局限性,包括没有饮食摄入或职业方面的信息,也没有没有非酒精性脂肪性肝病(NAFLD)的患者。 我们未发现草甘膦排泄与体重指数(BMI)之间存在关联,这表明草甘膦的摄入量与总热量摄入量无关。
至于草甘膦对肝脏的潜在机制,Mesnage等人的研究(Mesnage et al., 2017)表明草甘膦的老鼠破坏了肝脏的线粒体氧化磷酸化,导致蛋白质组紊乱,反映了过氧化物酶体增殖,脂肪变性和坏死,与非酒精性脂肪性肝病(NAFLD)及其发展为炎性亚型非酒精性脂肪性肝病(NASH)[4]一致。其他研究表明草甘膦抑制脂肪酸氧化并增加脂肪和胆固醇酯,小鼠肝脏中的胆固醇水平升高,导致每克肝脏中脂质含量增加[8]。
Paul J Millset al.,Glyphosate Excretion is Associated With Steatohepatitis and Advanced Liver Fibrosis in Patients With Fatty Liver Disease.
Clin Gastroenterol Hepatol. 2020 Mar;18(3):741-743.
Paul J Millset al.,草甘膦的排泄与脂肪性肝病患者的脂肪性肝炎和晚期肝纤维化有关。
临床胃肠病学和肝病学。2020年3月;18(3):741-743.
https://pubmed.ncbi.nlm.nih.gov/30954713/
10、上海市2011年小学生NAFLD检出率为6.5%、从7岁开始即有NAFLD和各项慢性代谢性疾病异常因子的检出”;南宁市2012年超重、肥胖儿童的非酒精性脂肪肝(NAFLD)的发生率为36.7%;西安市2012年“肥胖男性强少年NAFLD检出率71.6%“、”NAFLD总患病率为8.1%“;北京市2012年超重与肥胖儿童NAFLD检出率44.5%"、"男孩发生NAFLD的风险是女孩的9.65倍”;浙江丽水市2015年肥胖儿童NAFLD患病率37.5%“。
10-1 上海交通大学医学院附属仁济医院团队研究确认:“2011年9-10月调查上海市2所小学共1 532名在校学生...NAFLD、肥胖、中心型肥胖...的检出率分别为6.5%(99/1532)、26.7%(409/1532)、16.3%(249/1532) ... 中心城区小学中心型肥胖、NALFD检出率显著高于近郊城区小学...受调查人群从7岁开始即有NAFLD和各项慢性代谢性疾病异常因子的检出”.
证据12(2013年9月)《临床儿科杂志》发表上海交通大学医学院附属仁济医院临床营养科、超声科张晓敏、万燕萍、张时君、周一泉、韩效艳、刘虹、陈之琦、陆丽萍、汪佳璐、蒋莹、谈韬获“世界健康基金会资助项目(No.AFINS-HOPE- 2011-03);上海小儿消化营养重点实验室(No.11DZ2260500);上海市教育委员会上海市学生健康促进工程重大决策咨询课题(No.HJTY-2010-A-09) ”资助《小学生非酒精性脂肪性肝病与慢性代谢性疾病的关系》确认:
方法:2011年9-10月调查上海市2所小学共1 532名在校学生,测量体格指标、血压,筛查假性黑棘皮症,及行肝脏超声检查。
结果:NAFLD、肥胖、中心型肥胖、假性黑棘皮症、高收缩压和舒张压的检出率分别为6.5%(99/1532)、26.7%(409/1532)、16.3%(249/1532)、5.1%(78/1532)、1.7%(26/1532)、1.9%(29/1532)。
中心城区小学中心型肥胖、NALFD检出率显著高于近郊城区小学,差异有统计学意义(P0.01)。
多因素Logistic回归分析显示,男性、年龄、肥胖、中心型肥胖、假性黑棘皮病、高舒张压是影响儿童NAFLD的主要危险因素。
结论:儿童NAFLD与慢性代谢性疾病关系密切。NAFLD儿童已出现慢性代谢性疾病异常特征,应引起足够重视、加强干预和随访。
讨论:...本研究发现:
①在1532名上海在校小学生中NAFLD检出率为6.5%,高于东亚发达国家日本2001年儿童 NAFLD 检出率(2.6%)[14]。男女 NAFLD 检出比为3∶1,与日本在1994年[14]及2001年[15]两次 对在校学生调查结论一致。据此推测亚洲人群中,男生为NAFLD 相对易感人群,因此,需要更加关注对男性 儿童 NAFLD 的干预。
②中心型肥胖及肥胖的检出率分别高达16.3%,26.7%,约有1/4的上海小学生可能存在肥胖问题。且肥胖儿童中NAFLD检出率远高于体质量正常儿童。由于儿童NAFLD发病机制主要与肥 胖导致的系统低度慢性炎症和胰岛素抵抗促使肝脏脂肪异常堆积有关,因此干预儿童NAFLD应首先从控制肥胖入手。
③受调查人群从7岁开始即有NAFLD和各项慢性代谢性疾病异常因子的检出。由于儿童NAFLD及慢性代谢性疾病发生需要一定时间的肥胖积累,该现象提示应重视低年龄儿童的肥胖问题,并尽早干预。
张晓敏et al.,小学生非酒精性脂肪性肝病与慢性代谢性疾病的关系,临床儿科杂志,2013(9)
http://www.cnki.com.cn/Article/CJFDTotal-LCAK201309011.htm
10-2 2012年“南宁市超重、肥胖儿童的非酒精性脂肪肝(NAFLD)的发生率为36.7%”、“非酒精性脂肪肝(NAFLD)发病机制目前尚不十分明确,大多数学者认为NAFLD与胰岛素抵抗(IR)存在着共同的病因学基础”
证据13(2012年2月):《中国儿童保健杂志》发表广西壮族自治区妇幼保健院儿科范歆、陈少科、唐晴、罗静思、冯莹获“十一五国家科技支撑计划项目(2009BAI80B00);广西自然科学基金项目(0832184)”资助《南宁市超重、肥胖儿童非酒精性脂肪肝患病情况分析》确认:
随着儿童超重、肥胖在全球的快速流行,非酒精性脂肪肝(NAFLD)已成为许多地区儿童青少年人群中最主要的慢性肝病[1-2],不同地区报道患病率存在差异,普通儿童NAFLD的发生率为2.6% - 3.2%,肥胖儿童NAFLD的发生率可达22.5% -65.9%[3]。
方法:对本院小儿内分泌科门诊就诊的180例超重、肥胖患儿进行身高、体重、腰围等测量,同时进行肝肾功能、血糖、胰岛素、肝脏B超等相关检测。
结果:180例患儿中B超明确脂肪肝66例(男42例,女24例),非脂肪肝114例(男64例,女50例),非酒精性脂肪肝(NAFLD)检出率为36.7%(66/180),其中男童检出率为39.6%(42/106),女童检出率为32.4%(24/74),男女差异无统计学意义(x2=0.394,P=0.319);脂肪肝组体质指数、腰围、血压、血脂等指标均高于非脂肪肝组。
结论:南宁市超重、肥胖儿童的非酒精性脂肪肝(NAFLD)的发生率为36.7%,控制儿童超重、肥胖的发生,是防治儿童青少年NAFLD的重要措施;谷丙转氨酶能否用于超重、肥胖儿童NAFLD早期识别的依据值得探讨。
讨论
非酒精性脂肪肝(NAFLD)发病机制目前尚不十分明确,大多数学者认为胰岛素抵抗和肝脏脂肪累积起关键作用;NAFLD与胰岛素抵抗(IR)存在着共同的病因学基础[10],两者的相关性独立于体质指数(BMI=体重/身高2)、脂肪分布和糖耐量异常之外[11],并将NAFLD作为代谢综合征的组成部分。
本研究中,脂肪肝组及非脂肪肝组的体质指数(BMI)、腰围、臀围、血压、谷丙转氨酶(ALT))、甘油三酯(TG)、高密度脂蛋白(HDL)及胰岛素抵抗(IR)指数、代谢综合症(MS)发生率都存在显著性差异,脂肪肝组明显高于非脂肪肝组,提示在非酒精性脂肪肝(NAFLD)形成过程中,肥胖、脂代谢异常、胰岛素抵抗(IR)起着重要作用。
南宁市超重、肥胖儿童非酒精性脂肪肝患病情况分析,中国儿童保健杂志,2012(2)
http://www.cnki.com.cn/Article/CJFDTOTAL-ERTO201202010.htm
10-3西安医学院第一附属医院2012年体检青少年:“NAFLD总患病率为8.1%(335/4141),其中男生NAFLD患病率高于女生(13.4%vs 2.8%)...肥胖男生NAFLD检出率显著高于女生(71.6%vs 29.0%)...结论:西安地区青少年肥胖、NAFLD发病情况不容乐观”。
证据14(2015年8月):《临床肝胆病杂志》发表西安医学院第一附属医院消化内科、消化内科赵鸿馨、闫蓉、牛春燕、周永莉、王佳、曹瑞琪获“陕西省教育厅专项科研计划( 2013JK0788)”资助《西安地区青少年肥胖和非酒精性脂肪性肝病现状调查及相关危险因素分析》确认:
张晓敏等[4]在研究中发现,2009 年上海市 2 所高中的 459 名学生中,体质量超标及肥胖的患病率分别为16.3%及8.5%,而2001年这2所高中的483 名学生中,体质量超标及肥胖的患病率分别为13.7%和3.9%,NAFLD在肥胖个体中达到74%。
2009年常明等[5]随机整群抽取西安市城区7~18岁中小学生13 994人,进行体质量超标和肥胖流行病学调查,结果显示儿童、青少年肥胖总发病率为4. 67%,其中男生和女生肥胖发病率分别为4.92%和4.40%[5]。
收集2012年3-4月高考前于西安医学院第一附属医院体检的青少年,对其进行体格测量、肝功能检测和腹部B超检查。计量资料组间比较采用t检验,计数资料组间比较采用χ2检验,进一步采用Logistic多因素回归分析NAFLD的危险因素。
结果:共纳入4141例青少年,其中男2080例,女2061例,平均(18.62±0.66)岁。男生超重率和肥胖率均高于女生,差异均有统计学意义(x2值分别为49.5、20.4,P值均〈0.01);NAFLD总患病率为8.1%(335/4141),其中男生NAFLD患病率高于女生(13.4%vs 2.8%),差异具有统计学意义(χ2=156.4,P〈0.01);NAFLD检出率由高至低依次为肥胖者、体质量超标者、BMI正常者,肥胖男生NAFLD检出率显著高于女生(71.6%vs 29.0%),差异具有统计学意义(χ2=56.5,P〈0.01);男生及女生中NAFLD组BMI、体质量、ALT、AST均高于非NAFLD组,差异均有统计学意义(P值均〈0.05)。Logistic回归分析显示,体质量和BMI可能是NAFLD的独立相关危险因素。
结论:西安地区青少年肥胖、NAFLD发病情况不容乐观,对于肥胖青少年而言,合理的生活方式、控制体质量以及降低BMI是预防NAFLD的重要措施。
赵鸿馨et al.,西安地区青少年肥胖和非酒精性脂肪性肝病现状调查
及相关危险因素分析,临床肝胆病杂志,2015(8)
http://www.cnki.com.cn/Article/CJFDTotal-LCGD201508020.htm
10-4 首都儿科研究所流行病室2012年研究:“超重与肥胖儿童NAFLD检出率44.5%...肥胖儿童中男孩发生NAFLD的风险是女孩的9.65倍...肥胖儿童伴发NAFLD普遍,肥胖儿童中NAFLD的发生对肝功能造成危害。”
证据15(2012年9月):《中华医学会第十七次全国儿科学术大会论文集》收录首都儿科研究所流行病室周歆、侯冬青、赵小元、程红、刘军廷、杨平、米杰《北京市超重与肥胖儿童中非酒精性脂肪肝的检出情况及其相关危险因素的研究》确认:
目的:探讨北京市超重与肥胖儿童中非酒精性脂肪肝(NAFLD)的检出情况及其相关危险因素。
方法:对北京市401名12-17岁的在校超重与肥胖儿童进行临床检查,包括身体测量,体质成分测量,黑棘皮症和腹部B超脂肪肝检查,及空腹血糖,血脂(血清TC,TG,HDL-C和LDL-C),肝功能(空腹血清丙氨酸转氨酶ALT和天门冬氨酸转氨酶AS下)等血生化指标检测。
NAFLD依据2010年中华医学会肝脏病学分会脂肪肝和酒精性肝病学组公布的非酒精性脂肪性肝病诊断标准进行;采用SPSS16.0软件进行统计分析,方法包括t检验,卡方检验,多元Iogistic回归分析等。
结果:超重与肥胖儿童中有10名儿童血标本非空腹状态。391名超重与肥胖儿童,NAFLD检出174例,检出率44.5%(174/391)。
单因素分析结果:NAFLD组儿童年龄大于非NAFLD组(14.19士1.51比13.62士1.26,P<0.001),黑棘皮症检出率高(28.5%比7.0%,P<0.001),体脂百分比高(36.34士8.17比30.30士7.51,P<0.001),NAFLD组儿童TG,TC,LDL-C水平明显高于非NAFLD组(P<0.001)。NAFLD组患儿ALT异常检出率为17.8%高于非NAFLD组1.4%(P<0.001),AST异常检出率也高于非NAFLO组(5.2%比0.9%,p<0.05)。
进一步进行多因素logistic回归分析发现:性别,体脂百分比,黑棘皮症的存在,血清TG水平高者均是肥胖儿童NAFLD 的独立危险因素,控制了年龄等其他混杂因素后,肥胖儿童中男孩发生NAFLD的风险是女孩的9.65倍(OR=9.64,95%CI:4.66-19.99),黑棘皮症存在儿童患NAFLD的风险是无黑棘皮症儿童高2.8倍(OR=2.81,95%lC:1.38-5.70)。
结论:肥胖儿童伴发NAFLD普遍,肥胖儿童中NAFLD的发生对肝功能造成危害。肥胖儿童的年龄,血脂异常等与其发生NAFLD有着密切关系。黑棘皮症的存在,血清TG水平高,体脂百分比等均是NAFLD的独立危险因素。对于超重和肥胖儿童,尤其是男孩,建议行常规腹部日超检查,预防非酒精性脂肪肝的发生。
周歆et al.,北京市超重与肥胖儿童中非酒精性脂肪肝的检出情况及其相关危险因素的研究,中华医学会第十七次全国儿科学术大会论文集,2012-09-13
https://d.wanfangdata.com.cn/conference/8580229
10-5 浙江省丽水市“全市中小学校筛查以及2015年10月-2018年10月在丽水市中心医院内分泌科和肥胖专科门诊就诊的肥胖儿童,共160例:...非酒精性脂肪肝(NAFLD)组60例(37.5%)。”
证据16(2020年10月):《中国妇幼保健》发表丽水市中心医院儿科何春霞、蔡海芳、刘晟、孙增贤、黄晓红获“丽水市科技计划项目 ( 2015RC32)”资助《浙西南地区肥胖儿童的非酒精性脂肪肝的发生特点 危险因素及针对性预防措施研究》确认:
近年来,随着经济的发展,人民生活水平的提高,快餐文化与信息网络的普及与流行,儿童能量摄入增加以及更多的多坐少动的生活方式,我国儿童的肥胖发病率正逐年升高,为随之而来的非酒精性脂肪肝(NAFLD)培养了充足的 “后备军”。
NAFLD 和代谢综合征 ( MS) 关系密切,不仅可以累及血脂、血糖代谢,也危及心脑血管等其他脏器。儿童NAFLD 目前已是儿童最常见的肝病之一。
在全市中小学校筛查以及2015年10月-2018年10月在丽水市中心医院内分泌科和肥胖专科门诊就诊的肥胖儿童,共160例。根据B超及血生化分为两组:无肝脏损害的肥胖儿童(OCWLD组)100例;非酒精性脂肪肝(NAFLD)组60例(37.5%)。
何春霞et al.,浙西南地区肥胖儿童的非酒精性脂肪肝的发生特点危险因素
及针对性预防措施研究,中国妇幼保健,2020(20)
https://www.cnki.com.cn/Article/CJFDTOTAL-ZFYB202020036.htm
11、孟山都公司草甘膦除草剂农达制剂1988年申请“农药登记”提交的毒理学动物试验报告白纸黑字声称“草甘膦除草剂‘农达’...‘三致’试验结果表明该产品无致癌”!
证据17(1988年):农业部2014年7月28日《农业部信息公开申请答复书》【农公开(农)[2014]12号】确认:
农公开(农)[2014] 12号
杨晓陆、李香珍:
你们于2014年7月8日提交的关于孟山都草甘勝除草剂“农 达”毒理、残留及环境影响等政府信息公开申请收悉。现答复 如下。
2014年6月4日,我部农公开(农)[2014] 8号文已就草甘麟 除草剂“农达”毒理学试验报告信息公开事宜答复你们,不再重复答复。现将毒理学试验结果和残留、环境质量影响有关信息函告 如下。 '
(一)毒理学试验结果:原药急性经口毒性为低毒;亚慢性及 慢性毒性试验结果表明,该产品毒性较低;代谢试验表明草甘滕在 体内无蓄积性,能较快地从体内排出;“三致”试验结果表明该产品无致癌、致突变和致畸性;每人每天允许摄入量0. lmg/kg bw0 “农达”制剂急性毒性为微毒,对家兔眼睛和皮肤无刺激性、无致 敏性。
(二) 农达“残留在作物及其产品中的残留、代谢、降解和分析 方法”:该产品残留检测方法采用气相色谱-火焰光度计检测器 法,柑橘中的检出限为0.3mg/kg,登记作物柑橘果肉中的残留量< 0. 3mg/kgo
(三) 农达“环境质量影响对大气、水、土壤、植物和生态系统 的污染和影响”:在土壤中易降解,对光稳定,对鱼、潢、鸟类和水生 生物低毒,在生物体内易排出,无积蓄现象。
(农业部信息公开申请答复专用章)
2014年7月28日
农业部2014年7月28日《信息公开申请答复书》【农公开(农)[2014]12号】扫描件
12、农业部《转基因权威关注》2011年9月转载《关于大豆中草甘膦残留限量标准情况》到现在持续9年坚持不懈竭力宣扬:“在试验条件下对动物未见致畸、致突变、致癌作用。”
证据18(2011年9月):农业部《转基因权威关注》转载东北农业大学陶波《关于大豆中草甘膦残留限量标准情况》宣扬:
(1)毒理学情况
按我国农药毒性分级,草甘膦原药为低毒。其大鼠急性经口LD50>5000(mg/kg),大鼠急性经皮LD50>2000 mg/kg,羊LD50>3530 mg/kg,兔急性经皮LD50>5000 mg/kg,大鼠急性吸入LD50(半致死浓度)>4.43 mg/L(4小时鼻暴露),对兔皮肤无刺激、眼睛有刺激。大鼠2年慢性喂养试验最大无作用剂量100 mg/kg(体重)/天。草甘膦对水生生物毒性较低,对蜜蜂和鸟类无毒害,对天敌及有益生物较安全。在试验剂量范围内,未见对试验动物有蓄积毒性、致突变、致畸、致癌作用。
......可见,草甘膦作为一种世界范围内广泛使用的除草剂,其毒性是非常低的,就鼠的经口毒性来说,比食盐的还要低。相关研究表明:草甘膦在动物体内不蓄积。在试验条件下对动物未见致畸、致突变、致癌作用。对鱼和水生生物毒性较低;对蜜蜂和鸟类无毒害;对天敌及有益生物较安全。
...
1、中国:现已制定了草甘膦11项残留限量标准(mg/kg),分别为稻谷0.1、小麦5、小麦粉0.5、全麦粉5、玉米1、水果0.1、甘蔗2、棉籽油0.05、茶叶1、柑橘0.5、苹果0.5。
... 由于我国没有推广抗草甘膦转基因大豆,同时草甘膦也不能在大豆田应用,因此目前尚未制定草甘膦在大豆中的限量标准。
五、草甘膦使用范围的扩大
... 保护性喷雾在玉米、高粱、大豆等作物株高25~30cm以上时,在喷雾器上安装保护罩进行喷雾,使药液雾滴不接触作物,而喷于杂草植株上。此外,这种喷雾方法也可用来防治稻田田埂杂草。甘蔗增糖:在甘蔗收割前10~15d ,喷洒低剂量草甘膦。
作物干燥与催熟:主要用于小麦、玉米、大豆与棉花等作物,通常在收获期前10~15d左右喷药,小麦、玉米用量0.25~0.85 kg/hm2,棉花用量0.85~4.0kg/hm2。在我国东北地区,由于生育期短,作物收获时籽粒含水量高,出现所谓“水苞米”现象,喷洒草甘膦将有助于解决这一问题。
陶波,关于大豆中草甘膦残留限量标准情况,农业部《转基因权威关注》,2011-09-19
http://www.moa.gov.cn/ztzl/zjyqwgz/zxjz/201109/t20110919_2290532.htm
13、拜尔公司收购孟山都公司后,草甘膦除草剂2018年向农业部申请续延“农药登记”时,依然谎称“微毒”!
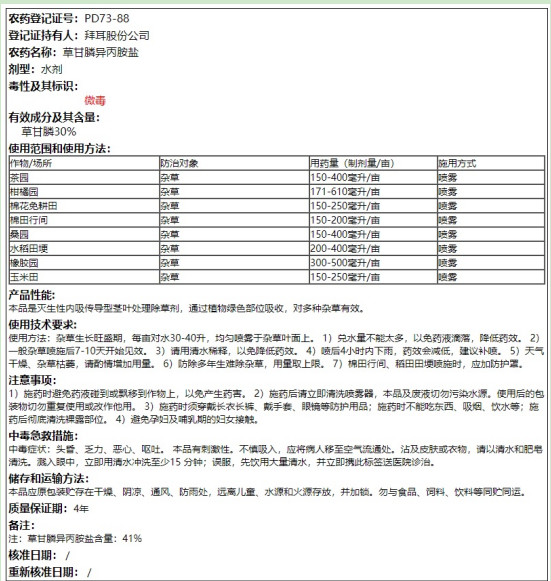
证据19(2018年):《拜尔公司草甘膦异丙胺盐农药登记(PD73-88)》(有效期至:2023-04-15)标签注明:“微毒”!
农药登记证号:PD73-88
登记证持有人:拜尔股份公司
农药名称:草甘膦异丙胺盐
毒性及其标识:微毒
适用范围及施用方法:茶园、柑橘园、棉花免耕田、棉田行间、桑园、水稻田埂、橡胶园、玉米田(喷雾)。”
中华人民共和国农业农村部农药检定所《中国农药信息网》“农药登记”检索系统(截屏)
http://www.chinapesticide.org.cn/myquery/tagdetail?pdno=PD73-88
14、美国环保署(EPA)官方备忘录证实孟山都1983年与1988年提交了两项代谢研究揭示草甘膦在哺乳山羊与产蛋鸡中有“生物蓄积”致可食用组织草甘膦残留达到“肾脏(3.49-10.5 ppm),肝脏(0.457-0.529 ppm),脂肪和肌肉(0.009-0.011 ppm),奶(0.019-0.086)。
证据20(1989年1月):环保署健康影响分部饮食暴露处容限申请科化学家W. T. Chin博士致注册分部与健康影响粪便毒理学处负责人Robert J. Taylor备忘录《大豆中或上边的草甘膦(农达)》确认:
背景
孟山都农业产品公司已提议将40 CFR 180.364规定的除草剂草甘膦,N-(膦酰基甲基)甘氨酸及其代谢产物氨基甲基膦酸(AMPA)的混合残留物的容忍度从6 ppm和大豆的20 ppm提高至20 ppm,秸秆从15 ppm增加到200 ppm; 根据收割前的应用,大豆皮的40 CFR 561.253标准下的ppm由20 ppm降至100 ppm。...
申请方(孟山都公司)提交了以下两项新的陈代谢研究:
#405413-1:合成的13C /14C标签草甘膦和氨基甲基膦酸(AMPA)在哺乳山羊中的代谢研究(1988年2月)
简述:将13C / 14C(9:1)标记的草甘膦和AMPA的混合物(272.2 mg的草甘膦二钠盐和28.7 mg的AMPA一钠盐)以120 ppm的剂量口服给予三只哺乳山羊,该剂量依据以前的农作物残留研究,每天的日粮摄入量相当于预期暴露水平的3倍。对照山羊接受含蔗糖的胶囊。在最后一次给药后22和24小时处死两只服用处理的动物和对照动物,并收集血液、肌肉、肾脏、肝脏、脂肪和胃肠道内容物进行放射分析。在最后一次给药后,将一只接受服用处理的动物维持净化阶段5天,并持续收集牛奶,尿液和粪便。在第10天将经净化的动物宰杀,收集血液、肌肉、肾脏、肝脏、脂肪和胃肠道内容物,以通过燃烧和液体闪烁计数进行放射分析。
收集到的样品中放射性的总回收率在81.1%至86.7%之间,尿液和冲洗盘余物中的总回收率为20.2%至23.8%,粪便、瘤胃内容物和肠内容物合计回收率为60.2%至66.5%。牛奶中发现不到0.01%。消除的主要途径是尿液和粪便。在为期5天的净化期结束时,消除速率接近恒定速率。
组织中的大多数14C残留物都可以用水提取。这些残留物通过两种HPLC方法测定,并通过GC / MS确认为草甘膦和AMPA。没有证据表明任何组织中的草甘膦和AMPA有任何进一步的代谢。
在未净化动物的可食用组织中,14C残留量的确定如下:肾脏(3.49-10.5 ppm),肝脏(0.457-0.529 ppm),脂肪和肌肉(0.009-0.011 ppm),奶(0.019-0.086)。
2、第#405413-2号:产蛋鸡中使用合成13C / 14C标签草甘膦和氨基甲基膦酸(AMPA)的代谢研究(1988年2月)
简述:25只27周大的白来航鸡产蛋母鸡口服13C / 14C标记的草甘膦和AMPA的(9:1)混合物7天。五组鸡,每组5只的剂量分别为0 ppm(第1组),120 ppm(= 3X,第2、3和5组)和400 ppm(第4组)。每天收集粪便和蛋。在最后一次服用后22或24小时或10天处死鸡。收集肾脏、肝脏、大腿和胸部肌肉、卵巢、脂肪,鸡胗,剩余的消化道及其内容物和全血,分组中进行燃烧分析和液体闪烁计数放射分析。
收集的样品中放射性的总回收率为82.4%至90.5%,其中排泄物为81.0%至90.5%。胃肠道含量少于0.01%到2.11%,总产蛋量中少于0.02%,其他组织总和少于0.1%。服用后的最初24小时内,排泄物中约每日剂量的66.6%至78.4%被清除。
对于剂量为120 ppm的未净化组,其14C残留量确定如下:肾脏(1.75-1.81 ppm),肝脏(0.511-0.560 ppm),脂肪和肌肉(<0.026 ppm),鸡胗(0.352-0.361 ppm)。400 ppm组的所有组织和鸡蛋中残留水平比120 ppm组高三到四倍。鸡蛋中大多数14C残留物(小于或等于0.244 ppm)在蛋黄中。鸡蛋和组织中的14C残留物大多数是可水提取的。这些残留物通过两种HPLC方法测定,第4组肝脏中的14C残留物(400 ppm含量)通过GC / MS确认为草甘膦和AMPA,在纯化过程中可迅速消除。
EPA Memo Glyphosate(Roundup) in or on Soybeans, January 30, 1989
环保署备忘录:大豆中或上边的草甘膦(农达),1989年1月30日
https://archive.epa.gov/pesticides/chemicalsearch/chemical/foia/web/pdf/103601/103601-242.pdf


 相关文章
相关文章 头条焦点
头条焦点




 精彩导读
精彩导读 关注我们
关注我们

【查看完整讨论话题】 | 【用户登录】 | 【用户注册】